Страница: 4/21
выписки из родильного отделения. Главной жалобой больных являлись пароксизмы, которые следовало идентифицировать, поэтому первым этапом диагностики заболевания было выяснение клинических проявлений приступа. Для этого каждый пароксизм условно подразделяли на несколько фаз: начальную, фазу развернутых проявлений, заключительную часть и послеприступное состояние. Выясняли клиническое содержание, продолжительность отдельных фаз и припадка в целом, наличие и характер судорог, состояние сознания во время приступа. Нередко, продолжительность пароксизма, приближающаяся к истинной, устанавливалась посредством устного моделирования его клинических проявлений в присутствии очевидцев с регистрацией отсчёта времени по секундомеру с интервалом в 5 сек. Анализировались обстоятельства развертывания пароксизма, время суток, характер занятий больного перед приступом, положение его тела и поза, общее состояние в день приступа и накануне, особенности режима дня и питания, в поисках возможных провоцирующих факторов. Отдельно учитывались частота, возможная цикличность, эволюция клинических проявлений и обстоятельств развертывания пароксизмов, феномены трансформации и полиморфизма. Состояние поведения и психики анализировалось по данным анамнеза заболевания, истории развития ребенка, личного контакта и наблюдения за больным в стационаре. При необходимости включения нарушений психики в диагноз заболевания, больные консультировались психиатром.
Из дополнительных методов исследования всем больным эпилепсией и больным группы риска произведены обзорная краниография в двух проекциях, эхоэнцефалоскопия, офтальмологическое исследование. По показаниям применяли реоэнцефалографию, транскраниальную допплерографию, нейросонографию, компьютерную томографию, биохимические и некоторые другие методы исследования. Всем больным произведено электроэнцефалографическое исследование (ЭЭГ). Регистрация биопотенциалов мозга производилась 8-ми канальным электроэнцефалографом «Bioscript» и 16-ти канальным аппаратом «Neirofax» фирмы «Nichon-Koden». Электроды на кожных покровах головы пациента располагались по схеме, разработанной H. Джаспером [1958], известной в клинической ЭЭГ под названием схемы «10-20». В каждом исследовании использовались два способа отведения потенциалов – биполярный и монополярный. Фильтры низких частот на приборе устанавливались в диапазоне 35 Гц, постоянная времени составляла 0,3, скорость движения бумаги – 30 мм в 1 сек., величина калибровочного сигнала – 50 мкВ.
ЭЭГ регистрировали в покое, в состоянии физиологического бодрствования и при специальных функциональных нагрузках. Стандартные пробы включали в себя реакцию активации, ритмичную фотостимуляцию и гипервентиляцию. В качестве дополнительных функциональных проб, направленных на активацию патологической ЭЭГ активности, по показаниям, применяли фармакологический сон и депривацию сна. Начальная стадия фармакологического медленного сна использовалась для регистрации ЭЭГ преимущественно у детей раннего возраста и достигалась премедикацией больных посредством введения через клизму 2% раствора хлоралгидрата в возрастных дозировках. Частичная депривация сна осуществлялась по методике M.C. Arne-Bes [1982]. Ребенка будили в 2 часа ночи и он находился в состоянии активного бодрствования до 13 часов, после чего производилась регистрация ЭЭГ в состоянии расслабленного бодрствования. Оценку данных ЭЭГ производили с учетом возрастных особенностей формирования физиологического созревания основных биоэлектрических ритмов мозга согласно критериям разработанным H. Gastaut и J.L. Gastaut [1980].
ГЛАВА 1. ФОРМИРОВАНИЕ ЭПИЛЕПСИИ У ДЕТЕЙ.
1.1. Церебральные пароксизмы в детской неврологической клинике.
Данные литературы о частоте ЦП весьма неполны, что можно отчасти объяснить отсутствием их общепринятой классификации, однако имеющиеся данные вызывают тревогу. Так например, частота только судорожных пароксизмов у детей достигает 14% [Kreindler A. и соавт., 1963]. Обнаружено, что в детском возрасте ЦП встречаются в 5-10 раз чаще, чем у взрослых [Сараджишвили П.М., Геладзе Т.Ш., 1977; Jepas J., Tivadar I., 1973], причем до 60% их приходится на первые 3 года жизни [Асанова Л.М.-Б., 1990; Мурадян Г.Т., 1976].
Впечатляет и большое клиническое разнообразие ЦП, развертывающихся в детском возрасте. Значительная их часть является ЭП, остальные относятся к неэпилептическим ЦП. Таковы, например, обмороки, аффективно-респираторные припадки, метаболические судороги, парасомнии и др. Однако все они имеют общий, объединяющий их признак – пароксизмальность, и поэтому поддаются общему, универсальному определению. В литературе последних лет мы встретили три созвучных между собой определения [Карлов В.А., 1995; Шанько Г.Г., 1990; Gastaut H., 1975]. Наиболее развернутым нам представляется определение последнего автора, одобренное комитетом экспертов ВОЗ по эпилепсии в 1975 г.: «Церебральный пароксизм (приступ, припадок) представляет собой внезапно возникающее, преходящее, не контролируемое больным патологическое состояние, характеризующееся разнообразными моторными, сенсорными, вегетативными или психическими феноменами, появляющимися в результате временной дисфункции всего мозга или каких-либо его систем. Приступ развертывается либо на фоне полного внешнего здоровья, либо при внезапном ухудшении хронического патологического состояния».
Единая классификация ЦП, удовлетворяющая потребности клиники еще не разработана, хотя основные принципы ее построения предложены В.А. Карловым [1995]. Этих принципов оказалось три: этиологический, патогенетический и клинический. Г.Г. Шанько [1990] выделяет три группы ЦП: эпилептические, неэпилептические и ЦП занимающие промежуточное положение между первыми двумя группами, и примерами которых автор называет фебрильные и аффективно-респираторные припадки. Более полной является классификация Гасто [1975], построенная на этиологическом и патогенетическом принципах. Она включает в себя 7 групп ЦП, из которых первую группу представляют ЭП, следующие 5 групп относятся к неэпилептическим ЦП и последняя представлена ЦП неопределенного генеза.
Эпилептические припадки – вызываются чрезмерным, гиперсинхронным разрядом нейронных популяций, который распространяется на одну или несколько функциональных систем мозга, либо на весь мозг и на нейромышечную и нейровисцеральную периферию. Повторные спонтанные ЭП составляют собой основное клиническое проявление эпилепсии.
ЦП аноксического (гипоксического, ишемического, асфиксического) генеза, например, приступы ишемии ствола головного мозга типа drop attacks, обмороки, приступы ассоциированной мигрени, аффективно-респираторные припадки, ларингоспазм у больных тетанией.
ЦП токсического и инфекционно-токсического генеза – при отравлениях ядами, токсинами, нейролептиками и др. Примерами могут быть ЦП при интоксикации стрихнином, окисью углерода, препаратами ртути, алкоголем, судороги при заболевании столбняком, бешенством и др.
ЦП метаболической природы – гипогликемические , тетанические судороги, судороги при гемолитической болезни новорожденных, при микседеме, болезни Аддисона и др.
Гипнические ЦП группируются в два основных класса: пароксизмальные гиперсомнии и пароксизмальные парасомнии. Первые представляют собой нарушения бодрствования и проявляются приступами патологической сонливости, например, при нарколепсии, синдромах Пикквика, Клейне-Левина, истерической спячки и др. Парасомниями называют неэпилептические ЦП, развертывающиеся во время сна, например: миоклонии, бруксизм, ночные страхи, кошмары, снохождения, апноэ во сне, энурез и др.
Психогенные ЦП. Их также называют демонстративными припадками, к которым относят аффективно-респираторные припадки, разнообразные пароксизмы при истерическом неврозе и др.
ЦП неопределенного генеза, обусловленные механизмами и причинами, не связанными с названными выше факторами. Некоторые авторы относят к этой группе доброкачественные приступы головокружения у детей, приступы эсенциальной невралгии тройничного нерва, абдоминальные приступы у детей, судорожные приступы у больных сирингомиелией, рассеянным склерозом и др. [Gastaut H., 1970; Schmitt J., 1979].
Приведенная классификация достаточно активно используется в научных исследованиях, однако не получила широкого распространения в повседневной клинической практике, в которой чаще применяются исторически сложившиеся названия ЦП, например: мигрень, обмороки, фебрильные припадки и др., и где традиционно все ЦП делятся на эпилептические и неэпилептические, судорожные и бессудорожные.
Классификация ЭП регулярно подвергается пересмотру международным сообществом эпилептологов. Кроме того, в практической эпилептологии широко применяется и систематизация патологических состояний сопровождающихся ЭП по принципу основного патологического процесса, изложенная в терминологическом словаре по эпилепсии [Gastaut H., 1975] и подробно разработанная А.И. Болдыревым [1984] и др. Она содержит несколько разновидностей патологических состояний, в рамках которых следует идентифицировать ЭП: спонтанные случайные припадки, эпилептическую реакцию, эпилептический синдром и эпилепсию (эпилептическую болезнь). Первые три рубрики предполагают как единственные в жизни, так и повторные ЭП у человека еще не болеющего эпилепсией и четвертая – только повторные спонтанные ЭП. Данная систематизация хороша тем, что в определенной степени объективно отражает этапность и обратимость эпилептогенеза, процесс формирования эпилепсии, занимающий определенное время и позволяет смело утверждать, что далеко не у каждого ребенка однократное, а иногда и повторное развертывание ЭП означает, что этот ребенок уже болен эпилепсией или непременно заболеет ею в будущем. Вот почему частота единичных ЭП в детской популяции на порядок превышает частоту собственно эпилепсии.
Что касается неэпилептических ЦП, то в настоящее время их чаще называют по основным клиническим проявлениям, например: «ночные страхи», «ларингоспазм», «гипогликемические судороги» и др., либо исторически сложившимися названиями «нарколепсия», «обмороки» и др. В качестве названия неэпилептических ЦП был предложен термин «псевдоприпадки» подчеркивающий их неэпилептическую природу [Betts T., King D.W. et all., 1982$ Schmitt J., 1979]. Исследованию частоты неэпилептических ЦП у детей долгое время не уделялось должного внимания в связи с господствовавшими консервативными представлениями об их исключительной доброкачественности и благоприятном прогнозе. В последнее время, в связи с возросшим интересом к неврологии ЦП вообще и появившимися фактами, указывающими на возможность преемственной связи неэпилептических ЦП с развитием в последующем у этих больных эпилепсии, таковые статистические данные начинают появляться. Например, аффективно-респираторные припадки наблюдаются у детей в возрасте до 4 лет с частотой от 9,3% до 13% [Lehovsky M., 1979], обмороками страдают до 6,8% детей [Акимов Г.А., Ерохина Л.Г., Стыкан О.А., 1987] и неэпилептическими парасомниями – свыше 18% детей и подростков [Бибилейшвили Ш.Н., 1975; Болдырев А.И., 1987; Hallstrom T., 1972 и др.].
Среди неучтенных классификацией Гасто в детском возрасте часто встречаются и другие, весьма многочисленные вегетативно-сосудистые и вегетативно-висцеральные ЦП, диагностируемые в рамках «невроза», «псевдоневроза», «вегетативной дистонии», «гипоталамического», «психо-вегетативного» синдромов и др. Приводим материал собственных наблюдений ЦП у детей. Из рисунка 2. следует, что основной клинический синдром заболевания проявлялся эпилептическими припадками у 700 больных (70%) и неэпилептическими ЦП – у 290 (30%). Таблицы 2. и 3. иллюстрируют клиническую рубрификацию и количественную характеристику наблюдаемых ЦП у детей
Неэпилептические ЦП Эпилептические припадки
290 больных ( 30%) 700 больных ( 70%)
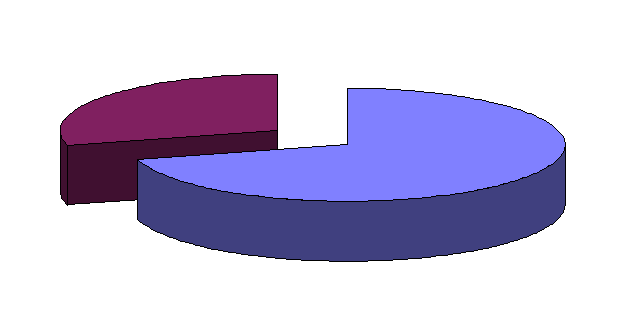
Рисунок 2. Общая клиническая структура ЦП у детей (собственные наблюдения)
Таблица 2. Рубрификация патологических состояний с ЭП в клинической картине (собственные наблюдения)
|
пп |
Название рубрики |
количество больных |
% |
|
1 |
Эпилепсия |
460 |
65,7 |
|
2 |
Эпилептическая реакция |
130 |
18,6 |
|
3 |
Эпилептический синдром |
82 |
11,7 |
|
4 |
Единичные спонтанные ЭП |
28 |
4,0 |
|
5 |
Всего |
700 |
100,0 |
Реферат опубликован: 8/04/2005 (43531 прочтено)
 №№
№№